A nutrição parenteral é indicada sempre que a via oral ou enteral não for viável
Quando as vias oral e enteral são insuficientes para suprir as necessidades energéticas, a nutrição parenteral é considerada. Mas, para que esta terapia seja eficaz, é necessário que o profissional saiba como prescrevê-la corretamente.
Neste artigo, você irá aprender quando a NP é necessária, além de entender o passo-a-passo para prescrever esta terapia. Vamos lá?

Quais são as indicações para terapia de nutrição parenteral?
De modo geral, a nutrição parenteral é indicada para pacientes que não conseguem ingerir/absorver mais de 60% das necessidades nutricionais por via oral ou enteral.
Outras indicações para terapia de nutrição parenteral (TNP) são:
- Fístulas enterocutâneas de alto débito
- Síndrome do Intestino Curto (SIC)
- Doenças Inflamatórias Intestinais (DII)
- Obstrução intestinal
- Hemorragia gastrointestinal persistente
- Trauma abdominal
- Íleo paralítico
- Vômitos persistentes
- Pancreatites graves
- Grande queimado
- Desnutrição grave ou moderada em pacientes internados
- Pré-operatório em desnutrido grave
- Mucosite grave
- Diarreia grave
- Suboclusão intestinal
- Doença do enxerto x hospedeiro (GVHD)
E quando iniciar a nutrição parenteral?
A Sociedade Europeia de Nutrição Clínica e Metabolismo (ESPEN) recomenda a NP após 24 a 48 horas. Por outro lado, a ASPEN (Sociedade Americana de Nutrição Enteral e Parenteral) não recomenda iniciar a NP antes de completarem 8 dias de internação, exceto para pacientes que apresentem desnutrição na admissão hospitalar.
Leia também: Nutrição parenteral precoce reduz mortalidade de pacientes críticos
Quando a nutrição parenteral é contraindicada?
Em pacientes críticos, a nutrição parenteral pode ser uma boa solução para manter o estado nutricional e otimizar a sua recuperação.
Entretanto, a nutrição parenteral é contraindicada nos casos descritos a seguir:
- Pacientes alérgicos a qualquer componente da dieta parenteral
- Pacientes hemodinamicamente instáveis
- Hipertrigliceridemia grave ( > 400 mg/dL)
- Distúrbios de coagulação do sangue
- Choque agudo
- Insuficiência cardíaca crônica com retenção hídrica
- Insuficiência renal crônica sem tratamento dialítico
- Diabetes mellitus descompensada
- Infarto agudo do miocárdio
- Acidente vascular cerebral
- Embolia
Como prescrever a nutrição parenteral?
Passo 1: Escolha a via de acesso
Em primeiro lugar, é preciso escolher a melhor via de acesso, de acordo com a condição do paciente: a TNP periférica, ou a TNP central.
A nutrição parenteral periférica é indicada para pacientes que necessitem de aporte nutricional por até 2 semanas (14 dias), com incapacidade de acesso venoso central. Sua osmolaridade não ultrapassa 900 mOsm/L, devido ao risco de flebite. Ela pode ser usada em conjunto com a nutrição enteral. Além disso, é mais simples, barata, e apresenta um menor risco de complicações como infecções e trombose.
Já a nutrição parenteral central é indicada para tratamentos superiores à 14 dias, e com possibilidade de administração na veia cava superior ou átrio direito. Usualmente, ela é utilizada como a única forma de alimentação. Sua osmolaridade pode ser superior a 900 mOsm/L. A NP central possui um maior risco de complicações.
Passo 2: Defina a necessidade hídrica
Para pacientes adultos em estado de hidratação normal, a necessidade hídrica é de 30 a 40 mL/kg/dia, ou 1 a 1,5 mL/kcal.
Em pacientes que apresentam perda hídrica (diarréia, vômito, fístulas, ostomias, drenagens, fototerapia), deve ser acrescido o suficiente para compensar as perdas.
Passo 3: Defina a necessidade calórica
Para calcular as necessidades calóricas de cada paciente, a calorimetria indireta é a ferramenta mais indicada. Entretanto, caso não esteja disponível, fórmulas que estimem a necessidade energética são bem-vindas.
De modo geral, recomenda-se o aporte calórico de 20 a 30 kcal/kg/dia — podendo variar de acordo com as condições de cada paciente, como mostramos a seguir:
- Fase aguda: 20 a 25 kcal/kg/d
- Fase de remissão: 25 a 30 kcal/kg/d
- Ausência de enfermidade grave ou síndrome de realimentação: 25 a 35 kcal/kg/d
- Pacientes com obesidade: 12 a 20 kcal/kg/d, ou 22 a 25 kcal/kg/d com base no peso ideal
Entretanto, para evitar complicações metabólicas, não se deve iniciar com 100% do alvo energético (principalmente em pacientes diabéticos, em jejum prolongado e/ou com risco de síndrome de realimentação).
A oferta deve ser gradativa, não mais que 50% nas primeiras 48 horas. Posteriormente, aumenta-se para o alvo total em 24 a 48h, se não houver anormalidades eletrolíticas.
Passo 4: Defina a necessidade proteica
De modo geral, as necessidades proteicas variam de 10 a 20% do VET. A ASPEN recomenda o seguinte:
- Pacientes estáveis: 0,8 a 1,5 g/kg/d
- Pacientes críticos, com trauma ou sepse: 1, a 2,5 g/kg/d
Na tabela a seguir, você confere as recomendações de proteínas para condições específicas de cada paciente.
| Doença ou condição clínica | Necessidade proteica (g/kg/d) |
| Traumatismo craniano | 1,5 a 2,5 |
| Queimaduras | 1,5 a 2 |
| Abdome aberto | Adicional de 15-30 g/L de exsudato |
| Lesão renal aguda | 0,8 a 2 |
| Terapia Renal Substitutiva Contínua | Adicional de 0,2; não exceder 2,5 |
| Insuficiência hepática | 1,2 a 2 (baseado no peso seco e tolerância) |
| Pacientes obesos | 2 a 2,5 (baseado no peso ideal) |
Nas fórmulas parenterais, os aminoácidos podem variar a concentração entre 5 a 15%. O mais comum é a concentração de 10%. Além disso, cada grama de aminoácido oferece um aporte calórico de 4 kcal.
Passo 5: Defina a quantidade de carboidratos
Os carboidratos são as principais fontes de energia na nutrição parenteral. A recomendação é que eles ocupem 45 a 60% do VET (cerca de 3 a 5g/kg/dia). É recomendado o máximo de 7 g/kg/dia de carboidratos para minimizar complicações metabólicas, como a hiperglicemia, as anormalidades no metabolismo hepático e o aumento do trabalho ventilatório.
A glicose é a principal fonte de carboidratos nas dietas parenterais. Enquanto a glicose monohidratada oferece um aporte de 3,4 kcal/g, a glicose anidra oferece 3,85 kcal/g.
Sua concentração nas fórmulas pode ser de 5 a 10% (para acesso periférico) ou 25, 35, 50 ou 70% (para acesso central). O mais comum é que 50% das necessidades calóricas totais sejam provenientes dos carboidratos.
Passo 6: Defina a quantidade de lipídios
Na terapia parenteral, os lipídios são fontes de ácidos graxos essenciais, e possuem efeitos fisiológicos nas reações inflamatórias e imunológicas.
Além disso, pacientes gravemente enfermos podem apresentar menor capacidade de utilização de carboidratos e usar os lipídios como preferência metabólica de energia.
A necessidade nutricional de lipídios pode variar de 0,5 a 2,5 g/kg/d, sendo o mais comum uma taxa entre 1 a 2 g/kg/dia — ou então 20 a 35% do VET. Em pacientes graves, a recomendação máxima é de 1 g/kg/d. Já para a prevenção de DCV, a recomendação diária é <30% do VET.
Nas formulações das dieta parenterais, os lipídios se apresentam na forma de emulsões lipídicas (ELs), nas concentrações de 10% (1,1 kcal/ml) ou 20% (2 kcal/ml). A concentração de 20% deve ser preferida, devido ao menor acúmulo de colesterol e lipoproteínas de baixa densidade.
São diversas as emulsões lipídicas para nutrição parenteral disponíveis comercialmente. Clique aqui para saber mais.
Passo 7: Defina as quantidades de vitaminas, minerais e eletrólitos
Na maioria das situações, as necessidades de vitaminas, minerais e eletrólitos se dão em conformidade com as DRIs. Geralmente, os hospitais disponibilizam ampolas com uma composição padrão destes nutrientes.
Em algumas condições clínicas, porém, a necessidade destes elementos pode estar aumentada. Confira na tabela a seguir.
| Nutriente | Necessidade diária | Fatores que aumentam a necessidade |
| Cálcio | 10 a 15 mEq | Alto consumo protéico |
| Magnésio | 8 a 20 mEq | Perdas gastrointestinais, medicação, síndrome de realimentação |
| Fósforo | 20 a 40 mmol | Alto consumo de glicose, síndrome de realimentação
|
| Sódio | 1 a 2 mEq/kg | Diarréia, vômitos, perdas gastrointestinais |
| Potássio | 1 a 2 mEq/kg | Diarréia, vômitos, perdas gastrointestinais, medicamentos, síndrome de realimentação |
| Acetato | O necessário para manter o balanço ácido-base | Insuficiência renal, acidose metabólica, perda de bicarbonato gastrointestinal |
| Cloreto | O necessário para manter o balanço ácido-base | Alcalose metabólica, depleção de volume |
Leia também: Diretrizes de micronutrientes da ESPEN
Passo 8: Calcule a osmolaridade
Para calcular a osmolaridade da solução de nutrição parenteral, basta aplicar a fórmula a seguir:
Osmolaridade = [5 * (g de glicose)] + [10 * (g de aminoácidos)] + [0,71 * (g de lipídios)] + [1 * (mEq de todos os eletrólitos somados)].
Lembre-se: para administração por via periférica, a osmolaridade não deve ultrapassar 900 mOsm/L.
Passo 9: Calcule o volume da bolsa
Para calcular o volume final da bolsa de nutrição parenteral, é necessário o volume fornecido por cada nutriente. Para um paciente de 80 kg, confira o exemplo a seguir.
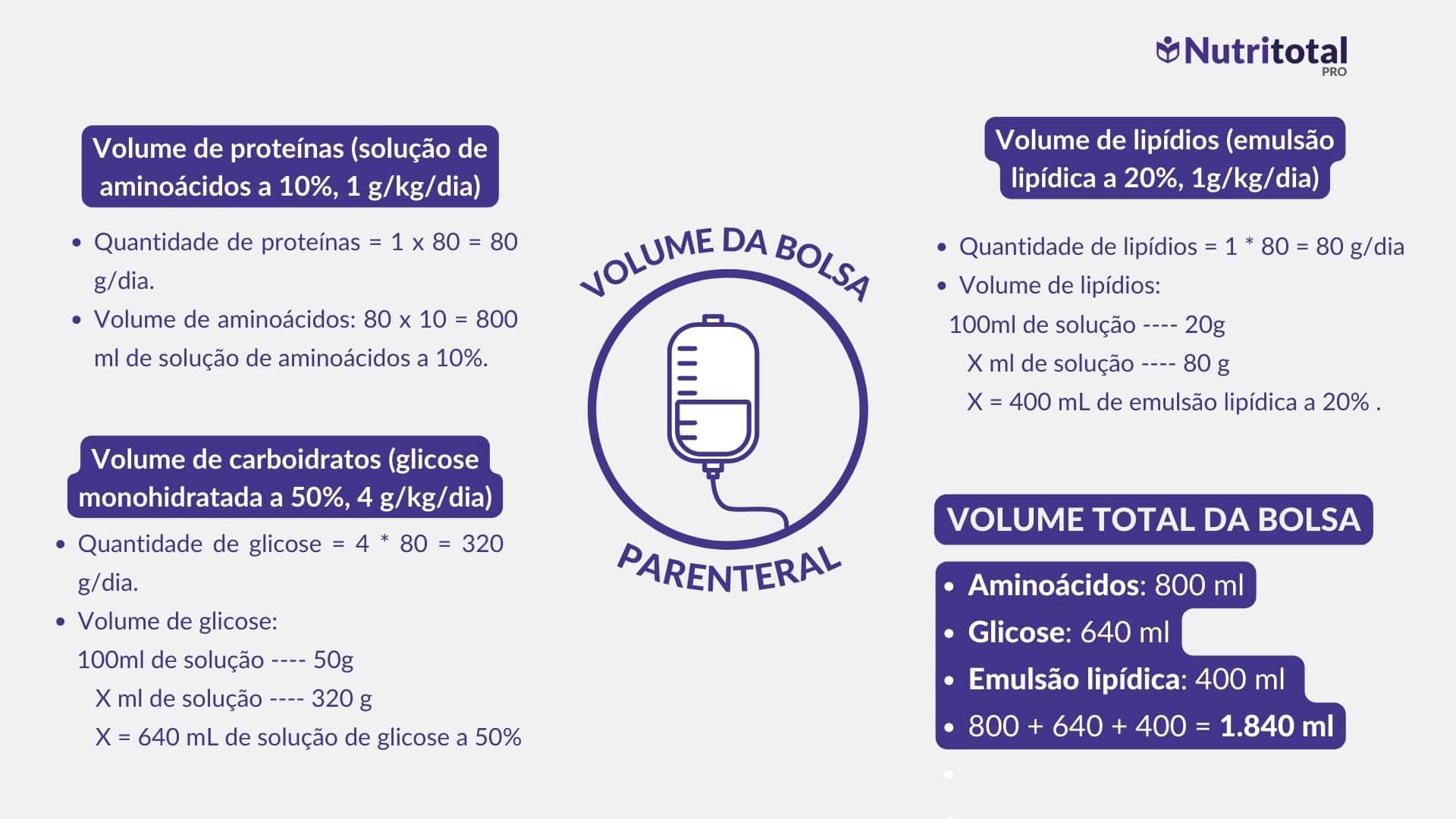
Passo 10: Calcule a velocidade de infusão
Para calcular a velocidade de infusão da bolsa, basta dividir seu volume total pelas horas administradas, a depender do método de administração. Para administração contínua, por exemplo: 1.840ml / 24h = 76,66 ml/h.
Passo 11: Escolha entre NP padronizada ou individualizada
Após definir as necessidades nutricionais dos pacientes, deve-se prescrever a bolsa de NP mais adequada para a situação: bolsa individualizada ou pronta para uso (padronizada).
As bolsas prontas para uso possuem fórmulas padronizadas, contendo macronutrientes em uma quantidade pré-definida. Elas possuem menores chances de erros de prescrição, e são uma opção segura para centros de saúde com dificuldade de manipulação, recebimento e armazenamento. Entretanto, não possuem vitaminas e oligoelementos, que devem ser prescritos à parte.
Quando um hospital só oferece bolsas padronizadas, cabe ao profissional escolher aquela que mais se adequa à necessidade do paciente.
Já as bolsas individualizadas são formuladas de acordo com as necessidades individuais de cada paciente. No entanto, podem ser mais onerosas.
Após a prescrever a NP, monitore o paciente
Apesar dos benefícios, a nutrição parenteral também apresenta alguns riscos. Sendo assim, a monitorização deve ser frequente. O objetivo é prevenir e reconhecer as complicações o mais cedo possível, a fim de limitar suas consequências.
Para acompanhar clinicamente um paciente em NP, deve-se ter os seguintes cuidados:
- Exame clínico diário completo (atividade, estado geral, cor da pele e mucosas, hidratação, perfusão periférica, pulsos, respiração, acesso venoso, edemas, etc);
- Controle de sinais vitais a cada 4 horas;
- Peso diário;
- Balanço hídrico;
- Controle laboratorial.
Leia também: Quais exames devem acompanhar de pacientes com nutrição enteral e parenteral?
Conclusão
Para alguns casos, a nutrição parenteral é essencial. Com os passos descritos aqui, esperamos que fique mais fácil prescrever a melhor forma de NP para os pacientes que a necessitam.
Se você gostou deste conteúdo, confira:
E na prática, como faz? Prescrição de dieta enteral
Posicionamento BRASPEN: uso de ômega-3 via parenteral – Nutritotal PRO
Diretriz BRASPEN de Terapia Nutricional no Paciente com Doenças Neurodegenerativas

A Redação Nutritotal é formada por nutricionistas, médicos e estudantes de nutrição que têm a preocupação de produzir conteúdos atuais, baseados em evidência científicas, sempre com o objetivo de facilitar a prática clínica de profissionais da área da saúde.
Leia também

A Redação Nutritotal é formada por nutricionistas, médicos e estudantes de nutrição que têm a preocupação de produzir conteúdos atuais, baseados em evidência científicas, sempre com o objetivo de facilitar a prática clínica de profissionais da área da saúde.



